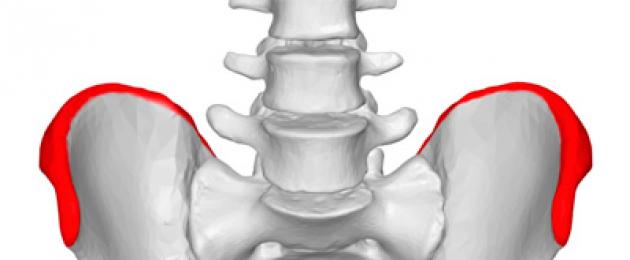
Подвздошный гребень является самой заметной частью подвздошной кости, самой большой из трех костей, составляющих костный таз или бедра. Это изогнутая часть на вершине, находящаяся близко к коже и образует крыловидную часть таза, на которой человек иногда отдыхает руками. Боль в гребне подвздошной кости также может излучать в другие области тела, включая спину, живот и пах. Место, где оно ощущается, зависит от того, что вызывает боль.
Что такое подвздошный гребень
Кости бедра и таза обеспечивает прочность, стабильность и поддержку позвоночника и органов. Он состоит из трех костей, в том числе подвздошной, седалищной и лобковой кости.
Подвздошный гребень является самой заметной частью подвздошной кости, самой большой из трех больших костей.
Помимо деления таза и живота, подвздошный гребень связан со многими важными мышцами. Эти мышцы включают:
- Большая ягодичная мышца самого бедра.
- Главный брюшной пресс.
- Широчайшей мышцы спины или самая большая мышца в спине.
Как ощущается боль в гребне подвздошной кости
Боль гребня подвздошной кости обычно затрудняет нормальное перемещение. Тип боли может различаться.
Боль также может ощущаться в других областях, кроме бедра, так как многие мышцы и нервы связаны с тазом.
Именно там, где ощущается боль, будет зависеть ее основная причина, но наиболее распространенным симптомом является боль в пояснице.
Боль может распространяться по ноге, через ягодицы и в пах. У некоторых людей это может привести к тупой боли в спине или ягодицах или резким мышечным спазмам. Другие могут испытывать боль при ходьбе, в то время как изгиб или скручивание могут ухудшить ситуацию.
Болезненность и припухлость также могут быть признаками проблем подвздошного гребня, особенно если они вызваны травмой.

Боль в гребне подвздошной кости — причины
Существует ряд причин боли подвздошного гребня. Они могут включать:
Слабые мышцы.
Сильные центральные мышцы необходимы для поддержки суставов и правильного движения. Если мышцы живота или мышцы нижней части спины слабы, может возникнуть боль в бедре.
Травма.
Подвздошный гребень может быть поврежден во время травмы, например, падения или автомобильной аварии. Это может привести к болезненности и боли в области таза, а иногда и в нижней части спины.
Дисфункция крестцово-подвздошного сочленения.
Боль в нижней части спины, животе или паху может быть вызвана повреждением или воспалением крестцово-подвздошного сустава.
Этот сустав, который находится в области таза и соединяет подвздошную кость с нижней частью позвоночника, может быть поврежден артритом, старением или физическими упражнениями, такими как бег трусцой.
Боль обычно начинается с одной стороны нижней части спины и ягодиц и может достигать нижней части бедра, паха и верхней части бедра.
Люди могут также чувствовать онемение, покалывание или слабость в ноге. Симптомы могут ухудшаться, когда сидите, спите или ходите вверх и вниз по лестнице.
Апофизит подвздошной кости.
Апофиз — это тип пластины роста и точка на кости, где прикреплены мышцы. Это область кости, из которой остальная часть кости растет, и поэтому последняя область кости полностью затвердевает. Таким образом, он относительно мягкий у детей и подростков.
Если мышцы многократно вытягиваются из пластины роста — например, во время занятий спортом, это может вызвать раздражение и воспаление, или даже может быть снято с кости. Условие разрешится, как только рост закончится, и кость полностью затвердеет.
Апофизит подвздошной кости встречается у детей и подростков, вызван чрезмерным употреблением и приводит к тупой боли в передней части бедра. Область иногда может быть опухшей, обычно болезненная, и боль имеет тенденцию ухудшаться с активностью.
Подвздошно-поясничный синдром.
Синдром боли в подвздошном гребне, также известный как подвздошно-поясничный синдром, возникает, когда подвздошно-поясничная связка разрывается. Это может произойти, если она подвергается повторяющимся движениям или действиям изгибания, или изгиба. Это также может быть следствием травмы, например, автомобильной аварии или падения.
Общие симптомы синдрома включают постоянные приступы сильной боли в нижней части спины, которые могут распространиться на бедро и пах. Эта боль может ухудшиться, когда человек изгибается или крутится.
Синдром грушевидной мышцы.
Синдром грушевидной мышцы обычно вызван слишком плотными мышцами, часто в результате износа. Это оказывает давление на седалищный нерв, вызывая боль, распространяющуюся по бедрам и ягодицам.
Этот синдром также может быть вызван из-за изношенных кед в спорте, что приводит к боли в области таза тела.
Болезнь средней ягодичной мышцы.
Проблема со средней ягодичной мышцей может привести к боли вблизи подвздошного гребня. Это может означать снижение кровотока, гибкость и диапазон движения, а также меньшую нервную и мышечную функцию.
Рак кости.
В редких случаях боль подвздошного гребня может быть вызвана раком кости.
Однако в подавляющем большинстве случаев боли подвздошного гребня причиной является одно из других условий, перечисленных выше.
Лечение боли подвздошного гребня
Первым шагом к управлению большинством типов боли подвздошного гребня является:
- Отдых.
- Лед.
- Компрессия.
- Поднятие.
Если кто-то испытывает боль в гребне подвздошной кости, они должны убедиться, что они отдыхают после мероприятий, которые ставят напряжение на их нижней части спины или бедра.
После отдыха они должны наносить лед на пораженный участок в виде компресса, чтобы уменьшить воспаление и боль. Лед должен быть завернут в полотенце, и наносится не более 15 минут примерно три раза в день.
Если возможно, обертывание области в компрессионной повязке может уменьшить набухание, так же как и поднятие поврежденной области над сердцем.
Внебиржевые болеутоляющие средства, также могут помочь уменьшить боль и воспаление.
В большинстве случаев подвздошно-поясничный синдром, лучшее средство защиты это отдых на спине. Лед и внебиржевые болеутоляющие средства могут использоваться для лечения боли и отеков. Инъекции стероидов могут также использоваться, если боль особенно сильная.
В случаях апофизита подвздошной кости, если обычные средства не облегчают боль, врач может рекомендовать противовоспалительные препараты.
Некоторые люди также считают, что физическая терапия может помочь с болью и дискомфортом от боли подвздошного гребня.
Прогноз
Ношение обуви хорошего качества при тренировке и наращивании мышечной силы может помочь предотвратить Боль в гребне подвздошной кости.
Упражнения также могут помочь, например, выпадения, растяжения в области тазобедренного сустава, упражнения на сгибания бедра и отведение бедра. Эти упражнения усиливают мышцы в области подвздошного гребня.
Большинство причин боли подвздошного гребня можно лечить, следуя обычным средствам и принимать внебиржевые болеутоляющие средства.
Если боль не исчезает с этими домашними процедурами, человек должен поговорить с врачом о других способах борьбы с болью.
Подвздошно поясничная мышца - ткань, принадлежащая к тазовой мускулатуре. Формируется во время соединения пучков большой поясничной и малой подвздошной мышцы. Из полости таза проходит через мышечную лакуну и, направляясь книзу, проходит по передней поверхности тазобедренного сустава. Крепится сухожилиями к малому вертелу бедренной кости.
Основные функции
Подвздошно поясничная мышца основная система сгибания туловища и закрепление мышц бедра в поясничной области. При напряжении ног подвздошно поясничные мышцы сокращается, и происходит сгибание тела в бедре по направлению вперёд. В расслабленном состоянии ног, мышечное сокращение приводит к подтягиванию коленей к груди, происходит сгибание тазобедренных суставов.

Подвздошно поясничная мышца поддерживает тело в вертикальном положении и участвует в процессе ходьбы, бега и координации движения в целом.
Что такое синдром подвздошно поясничной мышцы
Синдром подвздошно поясничной мышцы относится к мышечно-тоническим проявлениям. Обуславливается непосредственным травмированнием или вызывается возникновением вертеброгенного синдрома. Подвздошно-мышечный синдром встречается примерно в 30-40% случаев у пациентов с заболевание тазобедренных суставов.
Частыми факторами повреждения нерва являются спонтанные гематомы пространства за брюшной полостью. Возникновение гематом происходит в результате различных травм и врождённых заболеваний свёртываемости крови. Редко, появлением опухоли.
Поражения бедренного нерва в области поясничной мышцы приводят к возникновению синдрома бедренной невралгии, провоцирующего нарушения в работе сенсорных, двигательных и вегетативных системах. При поражении чувствительной или двигательной функции бедренного нерва развивается риск патологии.

При двигательных нарушениях наблюдается наличие мелких повреждений поясничной и четырехглавой мышц. Отмечается слабость функции сгибания и разгибания бедра в тазобедренном суставе, затруднён перевод туловища из положения, лежа в положение сидя. Основную нагрузку по выполнению данных действий выполняет поясничная мускулатура.
Если возникает спазм, подвздошные и поясничные мышцы не обеспечивают достаточное сгибание коленного сустава, что значительно осложняет процесс ходьбы, бега и занятия спортом. Походка человека становится неровной с сильным выпадом голени и опором на всю стопу сразу.
Спазм
Спазм - это непроизвольное мышечное сокращение или судорога, сопровождаемая резкой болью. Иными словами спазм - реакция на боль. Различают спазм поперечнополосатых и гладких мышц. В первом случае страдают скелетная мускулатура. При спазме гладких мышц - нарушается работа внутренних органов.
Бедренный нерв, проходя между большой поясничной и подвздошной мышечной системой, прикрепляется к их соединительной оболочке. Любые чрезмерные нагрузки усиливают частоту и силу их сокращения, вызывают спазм и повреждение бедренного нерва. Поражаются глубоко расположенные ткани, что осложняет правильное определение причин.

Если боль появляется вдоль позвоночника по нижней части спины, тогда точка напряжения или спазма, расположена в верхней её части. Болевые ощущения присутствуют на стороне поражённой мышцы, в положении стоя боль сильнее, лежа практически пропадает с прижатыми к груди коленями. При резкой боли в кишечнике или спереди бедра в верхней его части, точки напряжения находятся в нижней части подвздошно мышечной системы.
Снять спазм можно:
- по средствам воздействия акупунктурой;
- легким давлением, при помощи пальцев;
- при помощи банных процедур;
- наложение компресса;
- при помощи медикаментов;
- использовать систему растяжки мышц.
Растяжка подвздошно поясничной мышцы снимает спазм и облегчает состояние пациента. Эта процедура расслабляет и восстанавливает мышечный тонус, кровообращение и благоприятно влияет на общее физическое и психологическое состояние.
Спазм мышц этого отдела способствует излишнему разгибанию позвоночника в пояснице при выполнении упражнений стоя. Если мышцы живота ослаблены - это проявляется сильнее. Упражнения стоя выполняются медленно с учетом правил и рекомендаций.

- При растяжке не следует прилагать чрезмерные усилия, чтобы не вызвать спазм.
- Дышать нужно с соблюдением равномерного вдоха и выдоха.
- При выполнении упражнений стоя, колено опорной ноги не должно выходить за видимую границу больших пальцев ног.
Упражнение 1
Выполнять упражнение лучше лежа спиной на столе или кровати Лежа на спине, бедро отводится в сторону испытываемого дискомфорта, голень свободно свешивается вниз. Здоровую конечность согнуть в бедре, поясничный отдел плотно прижать к поверхности стола или кровати. Зафиксировать положение тела, считаем про себя до 20.
Упражнение 2
Лягте на пол, лицом вниз. Руки на уровне груди. Обопритесь на них, прогнув туловище в верхней его части, шея и голова максимально подняты вверх. Фиксация на протяжении 20 -30 вдохов. Голова медленно опускается, туловище расслабляется, опускаясь на руки.
Упражнение 3
Лягте спиной на пол. Руки положите под ягодицы. Позвоночник плотно прижат к полу. В таком положении приподнимите ноги слегка согнутые в коленях невысоко от пола, медленно вернитесь в первоначальное положение. Повторять движения 8 -10 раз.
Недопонимание роли поясничной мышцы не удивительно. Сам процесс присвоения имени этим мышцам, соединяющим верхнюю часть тела с нижней частью, содержит ряд ошибок, охватывающих четыре столетия.
Задолго до того, как Гиппократ начал использовать современный латинский термин «psoa»- поясничная (мышца), анатомы Древней Греции называли эти мышцы «утроба для почек» из-за физической взаимосвязи с этими органами.
В 17 веке французский анатом Риоланус (Riolanus) совершил грамматическую ошибку, существующую по сей день, назвав две поясничные мышцы, как одну «psoas», вместо надлежащего латинского «psoai» (Diab, 1999).
Это, возможно, влияет на наше восприятие мышц, как командных игроков, а не как отдельных мышц, адаптирующихся к нашим асимметричным привычкам.
Доктор Джон Басманджиан (John Basmajian), отец электромиографической (ЭМГ) науки, внёс свой вклад в непонимание утверждением, что поясничная и подвздошная мышца функционируют нераздельно, потому что у них общее нижнее крепление. Его мнение привело к широкому распространению термина «iliopsoas» (подвздошно-поясничная), лишая каждую из мышц индивидуальных особенностей, и спровоцировало прецедент измерять ЭМГ подвздошной мышцы, а не глубокой и более труднодоступной поясничной мышцы.
Вся эта история помогает понять причины распространённости заблуждений о действительной роли поясничной мышцы.
Механика поясничной мышцы
В свете информации о точках прикрепления возникают вопросы: сгибает ли поясничная мышца бедро? Или она движет позвоночник? А может, она делает и то, и другое?
Биомеханики всегда пытаются построить картину на основе «предположительного» действия, учитывая здоровье суставов, рычаги и производимое усилие.
Многочисленные соединения с позвоночником подразумевают, что основная роль поясничной мышцы состоит в обеспечении каким-то образом движений позвоночника. Но проверка этой гипотезы показывает, что углы прикреплений не позволяют обеспечить достаточного усилия для наклона в сторону.
Помните подъёмы корпуса из положения, лёжа в школе (старой школе!) из National Fitness Testing program (в настоящее время известная, как President’s Challenge Program)? При движении, подобном подъёму туловища (которые, как ни странно, всё ещё входят в протокол), поясничная мышца одновременно разгибает верхние позвонки и сгибает нижние позвонки, создавая сдвигающее усилие в поясничных позвонках (один позвонок скользит относительно другого), а также создаёт существенную компрессионную нагрузку (Bogduk, Pearcy & Hadfield, 1992) – нежелательное движение для долговременного здоровья спины.
Исследования показывают, что поясничная мышца играет активную роль в сгибании бедра, но по сравнению с подвздошной мышцей поясничная больше стабилизирует позвоночник (не позволяя позвонкам вращаться во фронтальной плоскости), чем производит движение ноги (Hu et al. 2011). И наконец, множественное прикрепление создаёт необходимость достаточной способности к удлинению поясничной мышцы, чтобы позволить позвоночнику, тазу и бёдрам свободное, естественное движение без боли и травм.
С идячий образ жизни и поясничная мышца
Если вы когда-нибудь видели переход триатлониста от велосипедного этапа гонки к бегу, то можете представить, как долгое пребывание поясничной мышцы в укороченном состоянии влияет на вашу способность ходить вертикально.
В менее экстремальной ситуации: часы (и ещё много часов), проведённые сидя, влияют на способность поясничной мышцы растягиваться на максимальную длину – длину, которая позволяет вам ровно стоять и что, вероятно, более важно, удлиняться при ходьбе.
Если вы подсчитаете количество пациентов, которые переходят от восьмичасового сидения на рабочем месте к «фитнес» активности, которая дополнительно предрасполагает поясничную мышцу к укорочению (велотренажёр, тренажёр-лестница, упражнения на тренажёрах сидя), то не удивитесь, что у людей, выполняющих упражнения, так много проблем с нижней частью спины, тазом и бёдрами.
Как выглядит укорочение поясничной мышцы?
Специалисты, замечая чрезмерную кривизну поясничного отдела позвоночника, часто делают вывод о наклоне таза вперёд у клиента.
Подобная форма постуральной оценки ошибочная, так как не подкреплена объективными данными положения скелета, в частности, происхождения кривой.
Чрезмерное разгибание позвоночника или наклон таза вперёд не обязательно свидетельство укороченной поясничной мышцы. Вместо этого наблюдается особенная кривая, созданная смещением верхних поясничных позвонков в сочетании с разгибанием и смещением и сгибанием нижних позвонков. Это похоже на чрезмерный изгиб, с одним исключением – костный признак: грудная клетка.
Оценка поясничной мышцы
В связи с тем, что поясничная мышца может смещать позвоночник вперёд, очень часто можно увидеть «выпирающие рёбра» при укорочении мышцы.
Оценить это в положении стоя трудно, так как многие люди компенсируют укорочение поясничной мышцы небольшим сгибанием тазобедренных суставов и коленей, «ослабляя поясничную линию». Для объективной оценки используйте положение, лёжа на спине.
Начинайте работу с пациентом в положении сидя с выпрямленными ногами. Четырёхглавые мышцы должны быть полностью расслаблены, а задняя поверхность бедра касаться пола. Остановите пациента при наклоне назад, когда нижняя поверхность бедра приподнимется от пола.
В этот момент поддержите своего пациента под голову и лопатки, оставляя пространство для опускания рёбер на пол. Высота поддержки зависит от напряжения поясничной мышцы.
В идеале, пациент должен быть в состоянии лежа на полу с «нейтральным» положением скелета. Укороченная поясничная мышца приподнимет бедро или нижние рёбра от пола. Эта оценка – коррекционное положение. В случае обнаружения приподнятых поясничной мышцей рёбер, попросите пациента расслабиться, пока нижние рёбра не окажутся на полу. В дальнейшем необходимо постепенно уменьшать высоту или положение, при котором необходима поддержка.
Чтобы протестировать подвздошно-поясничную мышцу (ППМ), попросите пациента сесть на край кушетки. Встаньте рядом с пациентом и положите одну руку на бедро пациента чуть выше его колена.
Положите другую руку на плечо пациента. Попросите пациента поднять колено против сопротивления вашей руки. Рабочее усилие ППМ затем сравните с усилием той же мышцы на другой ноге.
Постизометрическая релаксация мышц
Все суставы человеческого тела окружены комплексами мышц и управляются их сокращениями. Сокращение одних групп мышц и своевременное расслабление других – залог плавности и эффективности движений тела. При возникновении патологических смещений в суставах проявляется эффект выраженного раздражения рецепторов сухожилий, мышечных волокон. Это приводит к сокращению как мелких групп околосуставных мышц, фиксирующих патологическое положение сустава, так и крупных мышечно-фасциальных комплексов, приводящих к изменению биомеханики всего тела.
Лечение подобного комплекса нарушений должно заключаться в возвращении причинному суставу нормального положения и объема движений. К сожалению, выраженное околосуставное мышечное напряжение затрудняет телу проведение самокоррекции.
Чтобы помочь организму встать на путь к исцелению необходимо провести расслабление мышц.
Известно, что в фазе нормального мышечного сокращения происходит истощение внутренних энергетических ресурсов мышцы, после чего наступает фаза расслабления. В случае патологически напряженных мышц происходит попеременное задействование различных групп волокон, что позволяет мышце длительно находится в напряженном состоянии. Если же мы сознательно увеличим силу мышечного сокращения в ответ на приложенное из вне сопротивление, будут задействованы все группы мышечных волокон, что приведет к последующему их расслаблению и даст возможность растянуть напряженную мышцу, освободить патологически смещенный сустав.
Основные правила проведения постизометрической релаксации мышц:
1. Перед началом проведения упражнения необходимо вывести сустав в сторону ограничения, добиться максимального натяжения и напряжения патологически сокращенной мышцы. Подготовительное движение осуществляется до уровня усиления болевых проявлений. Это барьер ограничения движения.
2. Движение, осуществляемое для увеличения мышечного сокращения, должно проводится в сторону максимальной безболезненности и соответствовать направлению предшествующего сокращения мышцы (противоположном барьеру ограничения).
3. Сила дополнительного сокращения мышцы составляет 30% от максимума и не должна увеличивать болевые проявления.
4. Сопротивление сокращению мышцы должно быть достаточно для удержания конечности или тела от перемещения в пространстве. Мышца должна напрягаться, но не производить движения, удерживаемая сопротивлением.
5. Время дополнительного мышечного напряжения 5-7 секунд.
6. После напряжения выдерживается 3 секундная пауза – мышца расслабляется.
7. После паузы проводится растяжение мышцы в сторону барьера ограничения до появления болевого синдрома. Это новый барьер ограничения.
8. Выполняется 3-4 подхода с постепенным увеличением свободы движения сустава и расслаблением мышцы.
Упражнение 1.
И.п. - лежа на краю кровати на здоровом боку, под таз и поясницу можно подложить небольшую подушку. Обе ноги согнуты в коленных и тазобедренных суставах, голени и стопы свисают за край кровати. За счет массы ног при расслаблении произойдет наклон таза и в вышележащем боку появится ощущение растяжки.
Приподнимите стопы и голени до горизонтального положения, удержите напряжение в течение 5-10 секунд (а). Движения лучше выполнять на выдохе.
Затем глубоко вдохните, расслабьтесь и потянитесь. Ноги опустятся и своим весом произведут растяжку квадратной мышцы поясницы и собственных мышц позвоночника (б). Движение повторяется 3-4 раза с нарастанием амплитуды при растяжке.
Если позволяют условия, можно «верхней» рукой ухватиться за спинку кровати. В этом случае растяжка будет ощутимее и захватит широчайшую мышцу спины.
Упражнение 2.
Позволяет растянуть те же мышцы и снять нагрузку с суставов и дисков позвоночника. Оно больше подойдет тем, у кого боли появляются к вечеру. Для его выполнения положите рядом со шкафом стопку книг высотой 15-20 сантиметров. Если у вас в доме есть перекладина, то лучше воспользоваться ею, хотя подойдет и дверь или в крайнем случае - просто стена, на которую можно опереться.
И.п. - стоя одной ногой на стопке книг, другая свободно свисает, не касаясь опоры, руки максимально вытянуты вверх, фиксируют положение, удерживаясь за опору. На выдохе подтяните свисающую ногу вверх («втяните» ногу в туловище), как показано на рис.а.
Задержав это положение в течение 10 секунд, вдохните, расслабьтесь и встряхните свисающую ногу, стараясь коснуться стопой пола (рис.б). В норме должна ощущаться растяжка мышц в поясничной области на стороне свисающей ноги. Движение повторите 3-4 раза каждой ногой.
После выполнения этого упражнения необходимо лечь и полежать в течение часа, поэтому лучше его делать перед сном.
Прием ПИРМ будет эффективнее, если его проводить из положения виса на перекладине на одной руке. Причем если на правой, то подтягивать следует левую ногу, и наоборот. Такой вариант подойдет спортсменам и всем, кто сможет его выполнить, провисев на перекладине 2-3 минуты, удерживаясь одной рукой.
Упражнение 3.
И. п. - лежа на спине, ноги выпрямлены. На стопу (около пальцев) набросьте длинное полотенце, наподобие стремени. Концы его удерживайте в руках и натяните на себя, как вожжи. Нога начнет подниматься, как мы уже говорили, в норме на 80-90°, то есть выйдет в вертикальное положение. Если же угол подъема меньший и, к примеру, после 30° появились тянущие боли по задней поверхности бедра, под коленом или в голени, то это и есть тот самый (скрытый) спазм мышц, который следует обязательно ликвидировать, в противном случае он рано или поздно проявится явно - в виде обострения. Для устранения этого спазма используется ПИРМ.
Вначале чуть ослабьте натяжение полотенца и установите исходное безболезненное положение ноги. Затем сделайте спокойный вдох и надавите пальцами стопы на полотенце, как на педаль Вы почувствуете, как напряглись мышцы задней поверхности ноги. Ваше усилие должно быть средней интенсивности. Задержите напряжение мышц на 7-15 секунд (желательно задержать и вдох). Выдохните, медленно расслабьте мышцы ноги, а руками потяните полотенце на себя.
Если все выполнено правильно, без спешки и рывков, то нога поднимется выше исходного уровня и преодолеет первоначальный болевой барьер.
Далее растягивайте мышцы до нового «порога» - в нашем случае, к примеру, от 30 до 50-70°. И как только появится уже знакомое тянущее ощущение, вновь давите пальцами на полотенце, задержите напряжение на вдохе и произведите растяжку. Теперь угол подъема может составить и 80-90°.
Так, за 2-3 цикла спазм у подавляющего большинства ликвидируется.
Нередко встречается мнение, что подобные боли связаны с воспалением седалищного нерва, но приведенное упражнение лишний раз доказывает мышечное происхождение болевого синдрома, который чаще всего удается купировать простой растяжкой.
Возможные затруднения при выполнении этого упражнения:
1. Мышцы туго поддаются растяжке, или она провоцирует боль.
В таком случае попробуйте увеличить задержку напряжения до 20 секунд, а само растягивающее движение производите в малых амплитудах - по 5-10°.
2. Возможно, за один такой цикл до нормы мышцы не растянутся.
Поэтому занятия следует повторять на протяжении нескольких дней, иногда и по 2 раза в день. Важно отметить, что если после проведения этого упражнения объем движения возрос хотя бы на 5-10°, тo вы на правильном пути и дело пойдет.
3. Если движение «застопорилось», не достигнув нормы, то следует искать стойкие изменения в мышцах или в тазобедренном суставе. Такая ситуация часто наблюдается у длительно болеющих остеохондрозом, перенесших травмы, больных коксартрозом. В таком случае не старайтесь доводить сгибание до 90°. Возможно, ваша индивидуальная норма меньше и составляет, к примеру, 45°. Но и в этом случае после проведения приема ПИРМ вы обязательно почувствуете облегчение.
Приведенные упражнения ПИРМ являются ключевыми для правильного положения всех вышерасположенных отделов позвоночника. Кроме того, они увеличивают резерв опорно-двигательного аппарата благодаря возрастанию и приведению к норме объемов движения в двух крупных суставах - коленном и тазобедренном. Теперь они будут выполнять положенную им амплитуду движений и разгрузят позвоночник, а следовательно, риск повторных обострений поясничных болей снизится.
Если выполнять эти упражнения регулярно, то через неделю-две вы отметите, что ноги сгибаются и разгибаются в полном объеме и без проведения ПИРМ. В этом случае можно ограничиться тестированием 1 раз в неделю с помощью тех же приемов, а при отклонении от нормы проводить растягивающие упражнения.
Напомним, что главным критерием правильности выполнения приемов ПИРМ служат не градусы, а ваши ощущения. опубликовано
В поясничном отделе имеются следующие слабые места:
- Треугольник Пти формируется в месте, где расходятся края наружной косой мышцы живота и широчайшей мышцы спины. Основанием данного треугольника является подвздошная кость. В свою очередь, дно треугольника образовано внутренней косой мышцей живота. Треугольник Пти является слабым местом поясничной области, так как здесь мышечный слой является относительно невыраженным.
- Ромб Лесгафта – Грюнфельда образован краями внутренней косой мышцы живота и нижней задней зубчатой мышцы живота. Верхней границей ромба является нижний край нижней задней зубчатой мышцы живота, а снизу и снаружи ромб ограничен задним краем внутренней косой мышцы живота. Внутренней границей данного образования служит край мышцы, выпрямляющей позвоночник. Дно ромба представлено апоневрозом (широкая сухожильная пластинка ) поперечной мышцей живота.
Артерии, которые расположены в области поясницы являются ветвями брюшной аорты, а также срединной крестцовой артерией. Вверху артерии поясничной области сообщаются (анастомозируют ) с ветвями межреберных артерий, а внизу – с ветвями подвздошных артерий. Отток венозной крови осуществляется венами, которые относятся к системе нижней, а также верхней полой вены. Нервы в поясничной области являются ветвями пояснично-крестцового сплетения.
Какие структуры могут воспаляться в пояснице?
 Люмбалгия (боль в поясничной области
) может возникать на фоне воспаления какой-либо ткани или органа, который находится в забрюшинном пространстве. Боль в данной области может возникать остро или же иметь хронический характер.
Люмбалгия (боль в поясничной области
) может возникать на фоне воспаления какой-либо ткани или органа, который находится в забрюшинном пространстве. Боль в данной области может возникать остро или же иметь хронический характер.В поясничной области могут воспаляться следующие ткани и органы:
- Кожа поясничной области может поражаться гноеродными микробами (стафилококками и стрептококками ). Данные болезнетворные микроорганизмы могут поражать волосы, потовые и сальные железы. При фурункуле в патологический процесс (гнойно-некротическое воспаление ) вовлекается стержень волоса, а также окружающие его ткани. При данной патологии наиболее выраженная боль наблюдается на третий или четвертый день, когда стержень фурункула подвергается гнойному расплавлению (также повреждаются и нервные окончания ). При фурункулезе () возникает высокая температура (вплоть до 39 – 40ºС ), озноб , сильные головные боли . Другой патологией, которая может поражать кожный покров поясницы, является карбункул. Карбункул характеризуется поражением сразу нескольких волосяных фолликул (стержень волоса ), которые располагаются вблизи друг друга. В итоге образуется общий инфильтрат (скопление лимфы, крови и некоторых клеток ), который может достигать в диаметре до 6 – 10 сантиметров. В отличие от фурункула, карбункул является более болезненным образованием и протекает с выраженными симптомами общей интоксикации организма (слабость , снижение работоспособности, снижение аппетита , головная боль, головокружение и др. ). Также кожа поясничной области может поражаться и при эктиме (проникновению в кожу стрептококков ). В ходе данной пиодермии (поражение кожи гноеродными бактериями ) на кожном покрове формируется небольшой пузырек с гноем, который в дальнейшем трансформируется в язвочку. Именно данная язвочка является довольно болезненным образованием.
- Жировая клетчатка может вовлекаться в воспалительный процесс при панкреонекрозе (гибель тканей поджелудочной железы ) или при гнойном поражении почек, надпочечников или других структур, находящихся в забрюшинном пространстве. Забрюшинная флегмона (гнойное расплавление клетчатки ) протекает малоспецифично. На начальном этапе температура тела поднимается до 37 – 38ºС, может возникать озноб и недомогание. В дальнейшем в поясничной области возникает боль тянущего или пульсирующего характера, которая постепенно становится разлитой (боль может отдавать в ягодицу или в живот ). Стоит отметить, что болевые ощущения усиливаются во время движения и заставляют человека принимать вынужденное лежачее положение.
- Позвоночный столб. Неинфекционное воспаление позвоночника с поражением поясничного и крестцового отдела, а также околопозвоночных тканей (болезнь Бехтерева ) также приводит к болевому синдрому. Боль локализуется не только по ходу позвоночного столба, но также и в мышцах. Помимо боли в позвоночнике, появляется чувство скованности, которая возникает в покое и постепенно уменьшается во время движения. По мере прогрессирования болезни Бехтерева в тазобедренных суставах появляется боль и скованность, а в позвоночнике практически блокируются все активные движения из-за сращения суставных поверхностей позвонков. Также позвоночник может поражаться при туберкулезе , бруцеллезе (инфекция , передаваемая от больных животных людям, которая поражает различные внутренние органы ) или остеомиелите (гнойное воспаление костной ткани ).
- Мышцы и связки поясничного отдела также могут вовлекаться в воспалительный процесс. Чаще всего данные ткани воспаляются на фоне травматических повреждений, переохлаждения или при длительном пребывании в вынужденном положении.
- Почки. Воспаление почечной лоханки () и межклеточного вещества почки (гломерулонефрит ) также характеризуется возникновением боли в поясничной области. Патологические изменения сильнее всего затрагивают почечные канальца, через которые происходит фильтрация крови.
- Аппендикс (червеобразный отросток ). Если аппендикс расположен в нетипичной позиции (позади слепой кишки ), то при его воспалении (аппендицит ) возникает сильная боль в поясничной области. Стоит отметить, что острый аппендицит является показанием для экстренной госпитализации и проведения хирургической операции.
Причины болей в пояснице
 Существует довольно большое количество причин, которые способны вызвать болевые ощущения в поясничной области. У спортсменов чаще всего диагностируют растяжение мышц и связок , в то время как у пожилых людей обнаруживают остеохондроз поясничного отдела, который приводит к появлению межпозвоночной грыжи , которая способна сдавливать спинномозговые корешки спинного мозга.
Существует довольно большое количество причин, которые способны вызвать болевые ощущения в поясничной области. У спортсменов чаще всего диагностируют растяжение мышц и связок , в то время как у пожилых людей обнаруживают остеохондроз поясничного отдела, который приводит к появлению межпозвоночной грыжи , которая способна сдавливать спинномозговые корешки спинного мозга.Причины болей в пояснице
| Название заболевания | Механизм возникновения болей в пояснице | Другие симптомы заболевания |
| Фурункул
(гнойно-некротическое воспаление стержня волоса ) | Боль возникает вследствие раздражения или разрушения болевых рецепторов, расположенных вокруг волосяного стержня (фолликула ). Самая интенсивная боль возникает на третьи или четвертые сутки, когда происходит гнойное расплавление центральной части фурункула (стержня фурункула ). | Как правило, температура тела повышается до 37,5 – 38ºС. После того как гнойно-некротическая масса подверглась отторжению или удалению, боль стихает. Кожа на месте фурункула в течение нескольких дней рубцуется. |
| Фурункулез
(возникновение на коже фурункулов на различных стадиях развития ) | Тот же что и при фурункуле. | На месте появления фурункулов кожа может болеть, зудеть и покалывать. При фурункулезе возникает общее недомогание организма с симптомами интоксикации (головная боль, головокружение, слабость, снижение аппетита, тошнота , рвота ). Температура тела может подниматься вплоть до 39 – 40ºС. Иногда может возникать потеря сознания. |
| Карбункул
(воспаление нескольких волосяных стержней, расположенных рядом ) | Тот же, что и при фурункуле. | При слиянии нескольких пораженных волосяных фолликул образуется инфильтрат довольно больших размеров (до 8 – 10 см ). Данный инфильтрат является крайне болезненным и напряженным. При данной патологии возникает лихорадка (вплоть до 40ºС ), озноб, тошнота и/или рвота, головная боль. |
| Эктима
(поражение кожи стрептококком ) | Болевые ощущения возникают из-за глубокой и болезненной язвы, которая появляется на месте небольшого поверхностного гнойничка (фликтена ). В течение нескольких дней язва рубцуется, и боль постепенно уменьшается. | В первые дни после начала заболевания на коже образуется пузырь небольших размеров, который содержит гной или гнойно-геморрагическое содержимое (гной с примесью крови ). Через пару недель фликтена засыхает, после чего сверху нее формируется корка. После того как корка отторгается, на поверхности кожи виднеется крайне болезненная язва. |
| Болезнь Бехтерева
(анкилозирующий спондилит ) | Боль возникает вследствие воспалительного процесса в межпозвоночных суставах. Дело в том, что при воспалении выделяется большое количество биологически активных веществ (брадикинин ), которые вызывают и усиливают болевые ощущения. Стоит заметить, что боль, как правило, беспокоит ночью или утром. Кроме того, постепенно усиливается нагрузка на мышцы позвоночника. В итоге в них возникает патологическое напряжение и боль. | По мере прогрессирования патологии боль и скованность, которые локализуются в пояснице и крестце, могут распространяться на весь позвоночный столб, а также на тазобедренные суставы. Иногда в патологический процесс могут вовлекаться коленные, голеностопные и локтевые суставы (периферическая форма заболевания ). У болезни Бехтерева также имеются и внесуставные проявления. К ним относятся такие патологии как иридоциклит (воспаление радужной оболочки глаза ), аортит (воспаление стенки аорты ), недостаточность сердечных клапанов (чаще всего аортального клапана ), перикардит (воспаление наружной соединительнотканной оболочки сердца ). |
| Забрюшинная флегмона
(разлитой нагноительный процесс, локализующийся в забрюшинной клетчатке ) | Скопление гноя в забрюшинном пространстве сдавливает кровеносные сосуды и нервные ткани, что и вызывает чувство боли различной интенсивности. Также при данном патологическом состоянии происходит выделение биологически активных веществ, которые усиливают боль (брадикинин ). Боль обычно пульсирующая и тянущая. | На начальном этапе может беспокоить общее недомогание, лихорадка (37 – 38ºС ) и озноб. В дальнейшем боль усиливается, особенно во время ходьбы. Необходимо заметить, что боль может распространяться в крестцовую или ягодичную область, а также в живот. |
| Миозит
(воспаление мышечной ткани ) | Воспаленные мышцы поясницы могут значительно сдавливать кровеносные сосуды, в которых находятся нервные рецепторы, а также нервы, расположенные в поверхностных и глубоких слоях. Сдавливание нервной ткани и приводит к появлению боли. | Миалгия, или мышечная боль, несколько усиливается при надавливании на воспаленную мышцу, во время движения, в покое или при смене погоды. В некоторых случаях над областью поражения мышц поясницы определяется уплотнение тканей, а также покраснение кожного покрова. Хронический миозит приводит к утрате функциональности мышц (атрофия ). Иногда в воспалительный процесс могут вовлекаться новые мышцы. |
| Остеохондроз поясничного отдела
() | Снижение эластичности хрящевой ткани межпозвоночных дисков постепенно ведет к уменьшению пространства между соседними позвонками. В дальнейшем образуется грыжа, которая смещаясь, может сдавливать нервные корешки и ганглии (скопление нервных клеток ) спинного мозга. Болевые ощущения бывают постоянными или могут возникать в виде прострелов. Боль может локализоваться не только в поясничном отделе, но также отдавать в ягодицу или ногу (при сдавливании седалищного нерва ). | Боль усиливается на фоне физической нагрузки или психоэмоционального перенапряжения. В некоторых случаях может повышаться потливость (гипергидроз ). Мышцы, которые иннервируются пораженным нервом, теряют свою функциональность, становятся слабыми и вялыми, что, в конечном счете, приводит к их атрофии. В ягодицах и нижних конечностях могут возникать неприятные ощущения (покалывание, онемение, жжение ). |
| Сколиоз поясничного отдела
(искривление позвоночника ) | Сколиотическое искривление поясничных позвонков может приводить к защемлению спинномозговых корешков, что и вызывает боль разной интенсивности. Также стоит отметить, что сколиоз приводит к раннему развитию остеохондроза. | Помимо нарушения осанки, может быть нарушено нормальное положение тазовых костей, а также органов малого таза (мочевой пузырь, матка с придатками, прямая кишка ). |
| Болезнь Шейермана-Мау
(кифоз подростков ) | Вследствие того, что некоторые позвонки подвергаются деформации, а межпозвоночные диски - патологической перестройке по типу фиброза (хрящевая ткань заменяется на соединительную ), происходит искривление позвоночного столба в верхней части спины (грудной кифоз ). Мышцы поясницы не способны справиться с постоянной нагрузкой, что и приводит к их патологическому напряжению и возникновению боли. | Повышенная утомляемость, а также возникновение болей в пояснице при выполнении умеренной физической нагрузки или при длительном сидении. Сильная боль свидетельствует о вовлечении в патологический процесс поясничных позвонков. |
| Бруцеллез позвоночника
(поражение позвоночного столба возбудителем бруцеллеза ) | Повреждение одного или нескольких позвонков приводит к склеротическим изменениям и формированию боковых остеофитов (патологические наросты, которые образуются из тела позвоночника ), которые могут сдавливать нервные ткани. | Появляется лихорадка (37 – 38ºС ), озноб, общее недомогание, повышенная потливость, боль в суставах нижних конечностей. Нередко бруцеллез позвоночника приводит к остеомиелиту (гнойное поражение позвонков ). |
| Туберкулез позвоночника | Разрушение тел позвонков приводит к сдавливанию нервных корешков (радикулопатия ). Кроме того, нервные структуры могут сдавливаться локальным скоплением гноя (абсцесс ). | Температура тела может подниматься до 37 – 38ºС. Появляется общая слабость, боль в мышцах спины, которые носят тянущий и ноющий характер. По мере прогрессирования болезни болевой синдром усиливается. В некоторых случаях боль становится нестерпимой. В позвоночнике появляется скованность, нарушается осанка, а также походка. Из-за постоянного патологического напряжения мышц спины происходит их частичная, а в дальнейшем и полная атрофия (утрата функциональности ). |
| Остеомиелит позвоночника
(гнойное поражение позвонков и окружающих тканей ) | Скопление гноя может сдавливать нервную ткань спинного мозга, спинномозговые корешки, мышечные ткани, кровеносные сосуды. Боль постоянная и довольно сильная. В некоторых случаях образуются свищи (патологические каналы ), через которые гной может проникать в более поверхностные ткани и сдавливать нервные рецепторы, находящиеся в мышцах, подкожно-жировой клетчатке или коже. | Температура может подниматься до 39 – 40ºС. Выявляют увеличение числа сердечных сокращений (тахикардия ), а также снижение артериального давления (гипотония ). Нередко возникает нарушение сознания и судороги . Болевые ощущения несколько нарастают в ночное время. |
| Острый аппендицит
(воспаление аппендикса ) | Боль в пояснице при аппендиците может возникать в том случае, когда червеобразный отросток (аппендикс ) расположен позади слепой кишки (ретроцекально ) как внутрибрюшинно, так и забрюшинно. Боль возникает из-за омертвения (некроз ) тканей аппендикса, а также вследствие сдавливания кровеносных сосудов, в которых находятся болевые окончания. | Температура тела поднимается до 37 – 38,5ºС. Возникает тошнота и 1 – 2 кратная рвота. Аппетит полностью отсутствует. В некоторых случаях может возникать диарея , повышение частоты сердечных сокращений. Боль может распространяться в позвоночник, в правое подреберье или в подвздошную область. |
| Кишечная непроходимость | Боль возникает при сдавливании кишечником брыжейки, в которой расположены нервные стволы, а также кровеносных сосудов. В зависимости от типа кишечной непроходимости (динамической, механической или смешанной ) боль может быть постоянной и распирающей или схваткообразной и сильной. | Главным симптомом является боль в животе , которая может отдавать в поясничную область. При прогрессировании заболевания боль стихает из-за полной атонии кишечника и угнетения перистальтики и моторики. Также возникает тошнота и многократная и неукротимая рвота. Живот становится вздутым, выявляется его асимметрия. Кроме того, возникает задержка стула и газов. |
| Почечная колика | Боль возникает вследствие нарушения почечного кровоснабжения, которое возникает из-за повышения давления в лоханках (полость в форме воронки, которая соединяет почку и мочеточник ). В свою очередь, давление в лоханках повышается из-за их переполнения мочой. Боль возникает внезапно и носит приступообразный характер. Необходимо заметить, что приступ боли может длиться от нескольких секунд или минут до нескольких десятков часов. | Боль может распространяться (иррадиировать ) в поясничную паховую или надлобковую область, в нижние конечности. Приступ боли приводит к увеличению частоты мочеиспускания. После прекращения приступа боли в поясничной области сохраняется тупая и ноющая боль. Нередко возникает тошнота и рвота. Количество выделяемой мочи полностью или практически полностью прекращается (анурия, олигурия ) при окклюзии мочеточника камнем. |
| Пиелонефрит
(неспецифическое воспаление лоханки и почечной ткани ) | Воспаление соединительной ткани почки и клубочкового аппарата (морфофункциональная единица почки
) приводит к застою мочи и перерастяжению лоханок, что и вызывает боль. Если пиелонефрит возник вследствие закупорки мочеточника или лоханки камнем, то тогда возникает выраженная и приступообразная боль. В случае если речь идет о необструктивном пиелонефрите (возникает на фоне нисходящей или восходящей инфекции ), то тогда боль тупая и ноющая. | Температура тела может повышаться до 38 – 40ºС. Возникает озноб, общее недомогание, тошнота и/или рвота. Также наблюдается снижение аппетита. Если пиелонефрит развивается на фоне воспаления мочевого пузыря (цистит ) или мочеиспускательного канала (уретрит ), то возможны нарушения мочеиспускания (дизурические явления ). |
Также боли в пояснице могут возникать по следующим причинам:
- Растяжение мышц и связок поясничного отдела чаще всего возникает у спортсменов при чрезмерных физических нагрузках или при использовании неправильной техники. Помимо боли, которая является следствием сильного спазма мышечной ткани, возникает чувство скованности в позвоночнике и отек тканей. При ушибе мягких тканей может возникать гематома (локальное скопление крови ), которая способна усиливать боль из-за сдавливания окружающих тканей, в которых расположены нервные рецепторы.
- Переломы позвоночника в поясничном отделе. Чаще всего речь идет о компрессионном переломе позвоночника, который возникает при чрезмерном сгибании позвоночника или о переломах поперечных и остистых отростков. О компрессионном переломе говорит постоянная боль в позиции стоя или сидя, которая практически полностью исчезает, если человек ложиться. Кроме боли может возникать потеря чувствительности и слабость в промежности и в нижних конечностях.
- Опухоли позвоночника как доброкачественные (остеобластома, остеоидная остеома, гемангиома и др. ), так и злокачественные (миелома, остеосаркома, проникновение метастазов в позвоночник ) приводят к возникновению болей, которые могут иметь различную интенсивность. Боли довольно часто иррадиируют в нижние конечности, а иногда и в верхние. Характерной особенностью таких болей является отсутствие терапевтического эффекта от использования обезболивающих медикаментов. Также возникает слабость и онемение в нижних конечностях (в некоторых случаях - паралич ), нарушение акта мочеиспускания и дефекации, нарушение осанки.
Диагностика причин болей в пояснице
 В зависимости от причины, вызвавшей боль в пояснице, может понадобиться консультация таких врачей как терапевт, нефролог, хирург, дерматолог, ортопед, травматолог, невролог или инфекционист.
В зависимости от причины, вызвавшей боль в пояснице, может понадобиться консультация таких врачей как терапевт, нефролог, хирург, дерматолог, ортопед, травматолог, невролог или инфекционист.Для диагностики таких видов пиодермии (поражение кожи, вызванное проникновением гноеродных бактерий ) как фурункул, карбункул или эктима необходима консультация хирурга или дерматолога. Точный диагноз ставится исходя из клинической картины патологии, а также на основе визуального осмотра пораженного участка кожного покрова. Чтобы определить тип возбудителя (стафилококк и/или стрептококк ) прибегают к проведению бактериального посева, а также делают антибиотикограмму (определяют чувствительность возбудителя к разным антибиотикам ).
Диагностику миозита проводит врач-невролог. Учитываются характерные жалобы, клиническая картина заболевания, а также данные электромиографии (метод регистрации электрических потенциалов, исходящих от мышц ). Иногда прибегают к ультразвуковому исследованию (УЗИ ) для исследования мышечной ткани для оценивания их структуры и степени повреждения. В общем анализе крови чаще всего обнаруживают повышение скорости оседания эритроцитов , повышение числа белых кровяных клеток, повышение С-реактивного белка (один из белков острой фазы воспаления ).
Анкилозирующий спондилит (болезнь Бехтерева ) диагностирует врач-ревматолог. Для того чтобы подтвердить диагноз учитываются специфические симптомы такие как боль и скованность в позвоночнике, которые усиливаются в состоянии покоя, а также боль в грудной клетке. Также необходимо провести магнитно-резонансную томографию позвоночника или рентгенографию. Стоит отметить, что магнитно-резонансная томография является более чувствительным методом и позволяет обнаружить патологические изменения в самом начале заболевания. Кроме того, обязательно проводят общий анализ крови, в котором чаще всего обнаруживается повышение СОЭ (скорость оседания эритроцитов ).
Диагностика забрюшинной флегмоны должна проводиться терапевтом или хирургом. Вялотекущие флегмоны диагностировать крайне тяжело, так как симптоматика крайне не выразительна (особенно при уже назначенном лечении по поводу другого заболевания ). Острые флегмоны диагностируются путем прощупывания болезненного объемного формирования (инфильтрата ). В общем анализе крови отмечаются характерные для воспалительного процесса повышение количества белых кровяных телец (лейкоцитов ), сдвиг лейкоцитарной формулы влево (увеличение количества молодых форм нейтрофилов ) и повышение скорости оседания эритроцитов.
Болезнь Шейермана-Мау должна диагностироваться в подростковом возрасте врачом-ортопедом. Одним из ведущих клинических проявлений заболевания является увеличение выраженности грудного кифоза (физиологическое искривление грудного отдела позвоночника ), который не устраняется даже при максимальном разгибании позвоночника. При прогрессировании заболевания на рентгеновских снимках выявляют клиновидную деформацию тел позвоночника грудного и поясничного отдела. При магнитно-резонансной томографии и косвенно на рентгеновских снимках можно выявить дистрофические изменения в межпозвоночных дисках. Стоит отметить, что на начальных этапах данного заболевания клиническая картина крайне неспецифична и диагностировать болезнь Шейермана-Мау очень проблематично.
Диагноз бруцеллез позвоночника должен ставить врач-инфекционист. Важными данными для подтверждения такого диагноза является подтверждение наличия контакта с животными (крупный рогатый скот, мелкий рогатый скот или свиньи ) или употребление в пищу недостаточно термически обработанных продуктов животноводства. Также учитывается клиническая картина заболевания. Подтверждение диагноза проводится путем постановки специфических лабораторных анализов, которые обнаруживают возбудителя в крови (полимеразная цепная реакция, посев крови, реакция Райта ).
Для того чтобы выявить туберкулезное поражение позвоночника выполняют рентгенографию или компьютерную томографию (снимок делается в двух проекциях ). На снимках обнаруживаются очаги разрушения позвонков, секвестры (участки полностью разрушенной костной ткани ), а также, в некоторых случаях, тени, которые говорят о натечных локальных скоплениях гноя. Для того чтобы подтвердить диагноз, необходимо сделать бактериальный посев участков пораженной костной ткани или содержимого абсцесса. В анализе крови обнаруживаются признаки воспалительного процесса – повышение скорости оседания эритроцитов, повышенная концентрация С-реактивного белка, увеличение количества белых кровяных телец. Также ставят туберкулиновую пробу, которая в большинстве случаев будет положительной. Диагноз подтверждается ортопедом.
Подтвердить диагноз остеохондроз поясничного отдела может невролог. Диагноз ставится на основе типичных клинических признаков заболевания (боль по ходу пораженного нерва, односторонняя атрофия мышц, а также нарушение чувствительности сдавленного нерва ). Подтверждение диагноза осуществляется при помощи рентгенографии или магнитно-резонансной томографии («золотой стандарт диагностики» ) поясничного отдела. На снимках можно увидеть дистрофические изменения в межпозвоночных дисках, а также место и степень сдавливания спинномозгового корешка.
Сколиоз должен диагностироваться ортопедом. Чаще всего данная патология выявляется еще в детском возрасте. Чтобы определить степень или выраженность сколиозного искривления используют сколиозометр или выявляют углы искривления на рентгенограмме позвоночника. Именно рентгенологический метод позволяет выявить сколиоз на самых ранних этапах заболевания.
Диагностика остеомиелита позвоночника осуществляется врачом-ортопедом, терапевтом или хирургом. При диагностике учитывается клиническая картина заболевания, а также рентгенография или томография. Стоит отметить, что «золотым стандартом» является томография (компьютерная или магнитно-резонансная ), которая позволяет выявлять объем и степень повреждений костной ткани позвоночника. При наличии свищей проводят фистулографию (заполнение канала свища контрастным веществом с последующей рентгенографией ).
Острый аппендицит диагностирует хирург, терапевт или врач скорой помощи. При атипичном положении аппендикса (если он расположен позади слепой кишки, а не снизу от нее ) клиническая картина несколько отличается от классической. Для подтверждения ретроцекального аппендицита на правый треугольник Пти надавливают пальцем, а затем резко убирают его вследствие чего боль, резко усиливается (симптом Габая ). Также характерна болезненность при надавливании пальцем на правый треугольник Пти (симптом Яуре-Розанова ).
Диагностика кишечной непроходимости проводится хирургом. Диагноз подтверждается путем выявления различных характерных симптомов кишечной непроходимости (выслушивание «шума плеска» над петлями кишечника и др. ). На рентгене выявляют горизонтальные уровни жидкости, а над ними пузыри газа (симптом Клойбера ) и поперечную исчерченность кишечника (симптом керкринговых складок ). Ультразвуковое исследование обнаруживает расширенную область кишечника, утолщение стенки кишечника при механической кишечной непроходимости (закупорка кишечника на каком-либо уровне ) или чрезмерное скопление газов и жидкости – при динамической кишечной непроходимости (нарушение двигательной функции кишечника ).
У женщин боль в спине может возникать в следующих ситуациях:
- Аднексит (сальпингоофорит ) представляет собой патологию, при которой происходит воспаление придатков матки (яичники и маточные трубы ). При остром аднексите появляется сильная боль в пояснице и внизу живота. Кроме того, повышается температура тела (38 – 38,5ºС ), появляется озноб, повышается потливость. Довольно часто возникают мышечные боли, а также головные боли. Хроническое течение аднексита проявляется тупой и нощей болью в нижней части живота, в паху, а иногда и во влагалище. Также боль иррадиирует (распространяется ) в поясницу и в таз.
- Беременность. При беременности происходит перераспределение нагрузки на позвоночник. В итоге нагрузка на поясничный отдел позвоночника и мышечно-связочный аппарат в несколько раз возрастает, что приводит к возникновению болей разной интенсивности. Необходимо упомянуть тот факт, что чаще всего боль в пояснице во время беременности возникает у беременных со слабыми мышцами спины и пресса, а также у тех женщин, кто имеет лишний вес или страдает от ожирения .
- Предменструальный синдром в довольно редких случаях становится причиной возникновения болей в поясничной области. Некоторые ученые объясняют данное явление тем, что при изменении гормонального фона происходит увеличение мышечного тонуса, приводящее к перенапряжению мышц спины и в частности мышц поясницы.
Каковы причины тянущей боли в пояснице?
Тянущие боли в пояснице чаще всего свидетельствуют о спазме мышц. Стойкое напряжение мышечной ткани (спазм ) может возникать из-за сильного физического перенапряжения, при длительном пребывании в неудобной позиции или при некоторых заболеваниях.Выделяют следующие причины возникновения тянущих болей в пояснице:
- Растяжение связок и мышц является одной из самых частых причин тянущих болевых ощущений в пояснице, особенно у спортсменов и людей, ведущих активный образ жизни. В зависимости от степени повреждения боль может быть как острой, так и тянущей. Также возникает отек тканей и скованность движений. В некоторых случаях при ушибе мышц может возникать гематома (локальное скопление крови ), которая способна сдавливать окружающие ткани и усиливать боль.
- Длительное нахождение в неудобной позе довольно часто приводит к боли в пояснице. Чаще всего боли возникают из-за долгого сидячего положения, так как именно в позиции сидя позвоночный столб и мышцы испытывают максимальную нагрузку. Иногда боль возникает и утром после пробуждения. Это говорит о том, что человек спал на неудобной кровати и/или в неудобной позе, что привело к спазму мышц поясницы.
- Воспаление мышц поясницы возникает при ушибе напряженных мышц или при их переохлаждении. Боль обычно ноющая, тянущая и усиливается при движении. Если вовремя не лечить миозит (воспаление мышц ), то тогда происходит частичная или полная утрата функциональности мышечных тканей.

Почему болит поясница при беременности?
 Во время беременности центр тяжести тела несколько смещается, что приводит к увеличению нагрузки на позвоночный столб. Поясничный отдел при этом выгибается, а мышцы и связки поясницы находятся в постоянном напряжении. Постепенно данное напряжение приводит к возникновению болевых ощущений. Боль в пояснице может появляться на разных сроках беременности. Чаще всего боль возникает на пятом месяце беременности, а наиболее интенсивная боль – в конце беременности (8 – 9 месяц
). Дело в том, что именно в конце беременности ребенок начинает давить на поясницу, тем самым, усиливая боль.
Во время беременности центр тяжести тела несколько смещается, что приводит к увеличению нагрузки на позвоночный столб. Поясничный отдел при этом выгибается, а мышцы и связки поясницы находятся в постоянном напряжении. Постепенно данное напряжение приводит к возникновению болевых ощущений. Боль в пояснице может появляться на разных сроках беременности. Чаще всего боль возникает на пятом месяце беременности, а наиболее интенсивная боль – в конце беременности (8 – 9 месяц
). Дело в том, что именно в конце беременности ребенок начинает давить на поясницу, тем самым, усиливая боль.Боль также может отражаться в ягодицу, бедро, голень и стопу (наблюдается при сдавливании седалищного нерва ). Характер болей может быть разным, но чаще всего их описывают как стреляющие, жгучие или колющие. Нередко возникает чувство жжения и покалывания в ноге.
Стоит отметить, что чаще всего боль в пояснице возникает у беременных с лишним весом или ожирением, а также у тех женщин, у которых плохо развиты мышцы спины и пресса. Также в группу риска входят женщины, у которых до беременности был диагностирован остеохондроз позвоночника (дистрофические изменения межпозвоночных дисков ) или сколиоз (искривление позвоночника ). В этом случае боль в пояснице может продолжать беспокоить и после родов .
Почему болит поясница слева?
 Боли в пояснице слева могут возникать на фоне различных патологий позвоночника, при повреждении мышечно-связочного аппарата, а также при некоторых заболеваниях органов брюшной полости и забрюшинного пространства.
Боли в пояснице слева могут возникать на фоне различных патологий позвоночника, при повреждении мышечно-связочного аппарата, а также при некоторых заболеваниях органов брюшной полости и забрюшинного пространства.Ниже представлены самые частые причины левосторонних болей в пояснице:
- Язва желудка и двенадцатиперстной кишки обычно проявляется болями в верхней части живота, которые могут отдавать в грудной и поясничный сегмент позвоночника, а также в левую часть поясницы. Характерно появление «голодных» болей (купируются после приема пищи ) и ночных болей. Также при язвенной болезни возникает изжога, тошнота, а порой и рвота.
- Левосторонняя почечная колика чаще всего возникает из-за окклюзии (закупорка ) мочеточника камнем. При этом возникает резкая и сильная боль, которая отдает в пах, в левый бок, а иногда и в бедро. После приступа боль несколько стихает и становится тянущей.
- Остеохондроз представляет собой патологию, при которой поражается хрящевая ткань межпозвоночных дисков. В итоге периферическая часть межпозвоночного диска разрушается, а центральная часть, выпячиваясь, сдавливает нервные корешки спинного мозга. Если происходит защемление левого спинномозгового корешка, то это приводит к слабости мышц, расположенных слева от позвоночного столба. Также боль может отражаться в ягодицу и нижнюю конечность (ишиас ).
- Растяжение мышц и связок поясницы слева довольно часто возникает при выполнении тяжелой физической работы в сочетании с наклоном туловища. Такой тип повреждения нередко возникает у нетренированных людей или у спортсменов при чрезмерной нагрузке. При растяжении мышечно-связочного аппарата возникает боль различной интенсивности. Также характерно появление отека тканей и ограничение движения в позвоночнике.
Почему болит и тянет поясницу после массажа?
 Небольшая боль в мышцах может появляться после первых сеансов массажа. Связанно это с тем, что у нетренированных людей в мышцах во время массажа вырабатывается молочная кислота. Именно молочная кислота и вызывает болезненные ощущения в мышцах. В течение последующих сеансов боль постепенно полностью стихает. Однако, в некоторых случаях, боль может говорить о неправильной технике проведения массажа, проведении массажа во время обострения болевого синдрома, связанного с заболеванием позвоночного столба или о наличии противопоказаний к массажу.
Небольшая боль в мышцах может появляться после первых сеансов массажа. Связанно это с тем, что у нетренированных людей в мышцах во время массажа вырабатывается молочная кислота. Именно молочная кислота и вызывает болезненные ощущения в мышцах. В течение последующих сеансов боль постепенно полностью стихает. Однако, в некоторых случаях, боль может говорить о неправильной технике проведения массажа, проведении массажа во время обострения болевого синдрома, связанного с заболеванием позвоночного столба или о наличии противопоказаний к массажу.Если боль в пояснице сохраняется в течение трех и более дней, а также если боль локализуется в позвоночнике, то это повод прекратить массаж, так как он может только усугубить боль. Следует также незамедлительно проконсультироваться с врачом для выявления причины данных болей. Стоит отметить, что у массажа спины имеются некоторые противопоказания.
Среди противопоказаний к проведению массажа стоит отметить следующие:
- опухоли;
- болезни кроветворной системы;
- аллергические заболевания с кожной сыпью ;
- высокая температура тела;
- атеросклероз сосудов головного мозга (закупорка сосудов атеросклеротическими бляшками );
- гипертонические и гипотонические кризы (выраженное повышение или понижение артериального давления );
- некоторые психические заболевания;
- гнойно-воспалительные заболевания;
- ишемия миокарда (снижение притока артериальной крови к сердечной мышце ).
ПОДВЗДОШНО-ПОЯСНИЧНАЯ ГРУППА МЫШЦ - это основной сгибатель туловища и самый сильный сгибатель бедра. Эти мышцы часто называют просто поясничными мышцами, В группу входят мышцы: поясничная (находится у поясничных позвонков), подвздошная (лежит с внутренней стороны гребешка тазовой кости и малая поясничная (посходит с внешней стороны большой поясничной мышцы) У 40 % людей малая поясничная мышца отсутствует.
Подвздошно-поясничная группа мышц крепится однои стороной к внутренней стороне позвоночника позади органов, расположенных в брюшной полости, а другой - к поясничным ребрам нижней части позвоночника и к внутренней стороне костей таза. Проходя под паховой связкой в паху, они крепятся к верхней части бедра (к большой кости). Когда ноги напряжены, то подвздошно -поясничные мышцы сжимаются и сгибают туловище вперед в бедре, Если же ноги не напряжены, то в результате сжатия этих мышц колени подводятся к груди, и бедро сгибается в тазобедренном суставе.
Подвздошно-пояскичная группа мышц служит для поддержания тела в прямом положении. Они работают во Бремя ходьбы, бега и игры в футбол. Как и другие мышцы туловища, они играют очень важную роль при занятии спортом и танцами.
Причиной возникновения точек напряжения в этих мышцах является перенапряжение. Повторяющиеся перегрузки ведут к повторяющимся усиленным сокращениям мышц бедра. Обычно это происходит при занятиях танцами, гимнастикой, бегом, барьерным бегом и видами спорта, в которых присутствуют удары ногами (например, футболом). По той же причине точки напряжения возникают при выполнении слишком большого количества приседаний, при длительном сидении, когда колени находятся выше уровня тазобедренного сустава, и прилежании свернувшись калачиком.
Если точки напряжения находятся в верхней части подвздошно-поясничных мышц, боль появляется в вертикальном направлении вдоль позвонков нижней части спины. Она будет только на одной стороне - на стороне пораженной мышцы. Боль усиливается в положении стоя и уменьшается в положении лежа, когда ноги согнуты в коленях в тазобедренном, суставе. Если точки напряжения расположены в нижней части подвздошнопоясничных мышц, боль проявляется в области кишечника и с передней стороны верхней части бедра. Сильное сокращение этих мышц затрудняет поддержание тела в прямом положении.
Пальпация подвздошно-поясничных мышц довольно сложна, но возможна. Для того чтобы нащупать верхнюю часть мышц, нужно лечь на спину. Согните ноги в коленях, ступни держите на полу, сдвиньте колени вбок - в сторону от боли. В этом положении можно добраться до некоторых составляющих брюшной группы мышц, чтобы поработать над подвздошно-поясничной группой мышц. Поместите ладони на уровне пупка, а затем раздвиньте их на 5 см в стороны внешней границы прямых брюшных мышц. Надавите вниз и по направлению к средней линии тела, чтобы нащупать жесткие сплетения подвздошно-поясничных мышц. При нажатии они могут болезненно реагировать и казаться похожими на веревки. Глубоко надавливая, пройдите по ленте мышцы от пупка до паховой связки.
Лягте на спину и согните ноги в коленях, чтобы нащупать точки напряжения с внутренней стороны тазобедренного сустава. На этот раз вам не нужно разводить колени в стороны. Нащупайте паховую связку. Пройдитесь по связке вверх до ее соединения с тазобедренным суставом, с костью бедра. Нащупайте кость ладонью и постарайтесь как можно сильнее надавить кончиками пальцев вниз, а затем в сторону края. Если вы обнаружите там точки напряжения, это приведет к возникновению боли в области кишечника. Точно так же можно выявить другие точки напряжения, поочередно надавливая непосредственно на части паховой связки вблизи кости бедра.
Для того чтобы найти точки, которые отвечают за боль на внешней стороне бедра, нужно отыскать бедренный треугольник. Жесткие ленты подвздошно-поясничных мышц можно нащупать на внешней стороне площадки бедренного треугольника. Чтобы найти точку напряжения, осторожно надавите на эту область. Помните, что в этом месте находится много хрупких структур, так что будьте осторожны, оказывая воздействие на эту зону.
Как и для всех других мышц, растяжка - необходимая процедура для расслабления подвздошно-поясничных мышц.
Растяжка 1: лягте на край кровати или стола и позвольте ноге, в которой вы чувствуете болевые ощущения, свеситься вниз. Согните другую ногу в тазобедренном суставе, чтобы таз оставался на поверхности кровати (стола). Сохраняйте это положение в течение 20-30 секунд.
 |
Растяжка 1 подвздошно-поясничных мышц |
 |
Растяжка 2 подвздошно-поясничных мышц |
Растяжка 2: лягте на пол. Положите руки на пол ладонями вниз напротив груди. Приподнимите верхнюю часть туловища, упираясь в пол руками. Выгните шею и голову по направлению к потолку: ноги на полу должны быть расслаблены. Делайте это упражнение в течение 20- 30 секунд. Выходите из положение медленно расслабляя руки и опускаясь на пол.